Fehldiagnose
Die neun häufigsten Irrtümer zur Lyme-Borreliose
Falsche Vorstellungen über Verlauf und Nachweisbarkeit der Lyme-Borreliose sorgen für Fehldiagnosen und Übertherapie. US-Experten haben zusammengefasst, was wissenschaftlich wirklich belegt ist.
Veröffentlicht:
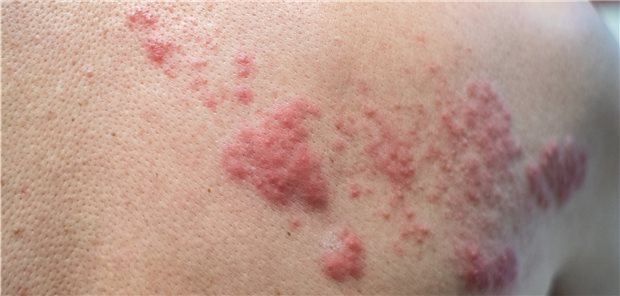
Ein Erythema migrans ist ein deutliches Zeichen einer Borrelien-Infektion.
© Klaro
SUMMIT. Das unabhängige wissenschaftliche Institute of Medicine (IOM) äußert sich "besorgt" über "die weite Verbreitung von falschen Vorstellungen und Missverständnissen" in Bezug auf die Infektion mit Borrelia burgdorferi.
Als besonders problematisch erachten die Experten um Dr. John Halperin vom Overlook Medical Center in Summit, dass manche Ärzte zur klinischen Diagnose auch andere Symptome als das Erythema migrans heranziehen und die Serologie wegen "fehlender Aussagekraft" außer Acht lassen (American Journal of Medicine 2013; online 14. Januar 2013).
"Dadurch lässt sich die Liste der klinischen Störungen, die der Borreliose zugeordnet werden, beliebig erweitern", warnen Halperin und seine Kollegen.
In einem Review haben die US-Mediziner nun die häufigsten Irrtümer in Bezug auf die Borreliose sowie die entsprechende evidenzbasierte Datenlage zusammengestellt:
Irrtum Nr. 1: "Bluttests sind unzuverlässig, viele Patienten sind trotz einer Borreliose seronegativ." Weil sich die Immunantwort langsam aufbaut, fallen IgG-Antikörper-Tests in den ersten vier bis sechs Wochen tatsächlich oft negativ aus.
In späteren Stadien einer Borreliose besteht jedoch, wenn überhaupt, nur äußerst selten Seronegativität. Daher ist bei seronegativen Patienten mit Symptomen, die seit mehr als einem Monat bestehen, eine Borreliosetherapie normalerweise nicht zu rechtfertigen.
Irrtum Nr. 2: "Bei manchen Patienten mit monatelanger Erkrankung sind nur IgM-Antikörper gegen Borrelien nachweisbar." Patienten mit einer Krankheitsdauer von mehr als vier bis sechs Wochen sollten IgGpositiv sein.
Der Befund von isoliertem IgM in solchen Patienten ist fast immer falsch positiv. Tests auf spezifisches IgM sollten überhaupt nur in der Frühphase der Erkrankung verwendet werden.
Irrtum Nr. 3: "Positive Antikörper-Tests nach antibiotischer Therapie zeigen an, dass nicht ausreichend behandelt wurde." Eine Persistenz der humoralen Immunantwort nach dem Abklingen einer Infektion ist normal und kein Zeichen für ein Fortbestehen der Infektion.
Bei Patienten mit starker IgG- oder IgM-Reaktion können das Serum und sogar der Liquor selbst nach Jahrzehnten noch seropositiv sein.
Die langjährige Seropositivität kann bei älteren Personen in Hochrisiko-Gebieten zum diagnostischen Problem werden: Bei akuten Symptomen muss immer hinterfragt werden, ob tatsächlich ein kausaler Zusammenhang mit dem erhöhten Antikörper-Spiegel besteht.
Irrtum Nr. 4: "Nach einer Antibiotikatherapie (wegen einer anderen Infektion) können Bluttests negativ ausfallen." Es gibt keinerlei Hinweise, dass eine bestehende Antikörper-Antwort durch eine nicht kurative Antibiotikagabe supprimiert wird.
Und selbst nach einer wirksamen Frühtherapie auf der Basis eines Wandererythems kommt es bei den meisten Patienten noch zur Serokonversion.
Irrtum Nr. 5: "Die Lyme-Borreliose ist eine klinische Diagnose, die auf der Basis verschiedener Symptome zu stellen ist." Es gibt nur ein einziges Symptom, das in Endemiegebieten eine so hohe Spezifität aufweist, dass keine Labordiagnostik erforderlich ist - und das ist das Erythema migrans.
Eine beidseitige Lähmung des Gesichtsnervs ist zwar zu 96 Prozent mit einer Borreliose assoziiert, trotzdem ist eine serologische Bestätigung anzuraten. Bei anderen Symptomen wie radikulären Schmerzen ohne mechanische Ursache oder wiederkehrender Oligoarthritis der großen Gelenke ist das Labor unverzichtbar.
Eine Diagnosestellung aufgrund noch weniger spezifischer Symptome wie Kopfschmerzen, Fatigue und kognitiven Schwierigkeiten ist laut IOM-Publikation "untragbar".
Selbst unter der Annahme, dass jeder zweite Borreliose-Patient kognitive Probleme entwickelt, hätte dieses Kriterium einen positiven Vorhersagewert unter 1 Prozent.
Irrtum Nr. 6: "Patienten mit Fatigue und Gedächtnisproblemen haben eine Borrelieninfektion des zentralen Nervensystems." Bei ungefähr 10 Prozent der Patienten mit B.-burgdorferi-Infektion kommt es zu einer ZNS-Beteiligung, meistens einer Meningitis.
Unabhängig davon entwickeln manche Patienten mit aktiver Borreliose Fatigue und/oder Probleme mit Gedächtnis und Kognition. Dahinter steckt keine ZNS-Infektion, vielmehr handelt es sich um eine metabolische Enzephalopathie.
Sie ist auch bei anderen Infektionen zu beobachten und wahrscheinlich auf neuroaktive Effekte von löslichen Immunmodulatoren zurückzuführen.
Irrtum Nr. 7: "Eine Borreliose kann tödlich sein." Eine Borreliose kann zwar das Herz oder das Gehirn schädigen, ein tödlicher Verlauf ist nach den vorliegenden Daten trotzdem extrem unwahrscheinlich.
Irrtum Nr. 8: "Wenn die Symptome nach einer Antibiotikatherapie fortbestehen, muss länger behandelt werden." Eine Nachbehandlung ist höchstens gelegentlich notwendig - in aller Regel ist eine Antibiotikatherapie von zwei bis vier Wochen ausreichend.
In kontrollierten Studien hat eine längere Therapie auch bei anhaltenden Symptomen keinen Zusatznutzen erbracht.
Irrtum Nr. 9: "Wenn es unter der Therapie zu einer schnellen Besserung der Symptome kommt, beweist dies die Richtigkeit der Diagnose auch bei negativer Serologie."
Eine Besserung der Symptome kann auch auf das Abklingen einer anderen Infektion, auf einen Placeboeffekt der Behandlung oder auf andere nicht antimikrobielle Wirkungen der Antibiotika zurückgehen.
Genauso wenig wie nach der Behandlung persistierende Symptome gegen die Diagnose sprechen, kann die Besserung unspezifischer oder neurologischer Symptome als Beweis dafür angeführt werden.
Lesen Sie dazu auch den Kommentar: Glaubenskrieg um Borreliose