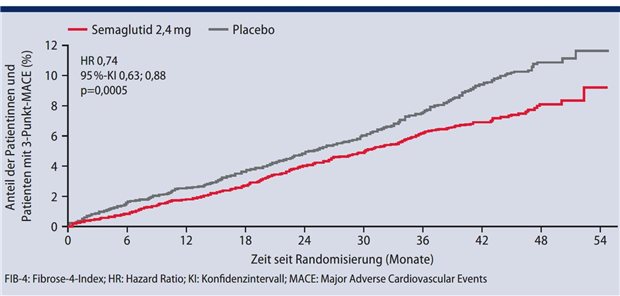
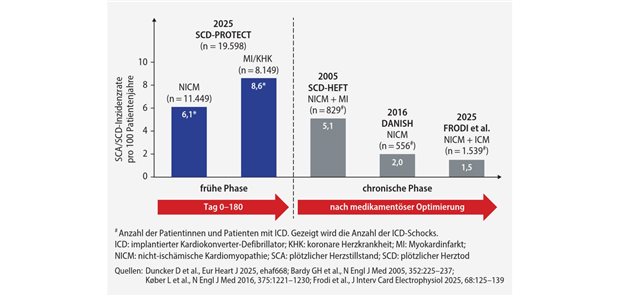
Erste Studienergebnisse beim Rechtsmedizinkongress
Riskanter Umgang mit Psychopharmaka in Altenheimen?
Wie oft bekommen Bewohner deutscher Altenheime beruhigende Medikamente – und wie gefährlich ist das für die Betroffenen? Diesen Fragen widmet sich aktuell eine Studie aus dem Institut für Rechtsmedizin der LMU München. Anscheinend liegt manches im Argen.
Veröffentlicht:
Zu viele Arzneien – ungeschickte Kombis? Die Medikation in Heimen rückt in den Fokus.
© YakobchukOlena / stock.adobe.com
HALLE (SAALE). Vor dem Hintergrund des aktuellen Pflegenotstands ist es ein heikles Thema: die Behandlung von Bewohnern von Altenheimen mit beruhigenden Arzneien, bisweilen auch als "chemische" FEM (freiheitsentziehende Maßnahme) bezeichnet.
Etwa 800.000 Menschen leben – laut Statistischem Bundesamt, Stand 2015 – in deutschen Altenheimen. Die Therapie mit zentralnervös wirksamen Substanzen gehört in vielen solchen Einrichtungen zum Alltag. Die Frage ist nur, ob diese leitliniengerecht zum Wohle der Patienten eingesetzt werden, oder in erster Linie dazu dienen, die Pflege zu erleichtern.
Im Institut für Rechtsmedizin der LMU München ist eine Arbeitsgruppe aktuell dabei, Fälle gestorbener Altenheimbewohner aufzuarbeiten, die – ohne besonderen Verdacht auf einen Intoxikationshintergrund – zwischen 2013 und 2015 obduziert wurden. Die Studie ist noch nicht abgeschlossen; erste Ergebnisse auf der Grundlage von 98 auswertbaren Obduktionen stellte Dr. Sabine Gleich beim Rechtsmedizin-Kongress in Halle (Saale) vor.
Sedativa unter den Top 10
Der Institutsmitarbeiterin zufolge wurden pro Bewohner im Schnitt fünf Medikamente nachgewiesen. "Es gab jedoch auch Personen mit zwölf Medikamenten!" Insgesamt erfüllte mehr als die Hälfte der Bewohner das Kriterium der Polypharmazie. Substanzklassen mit zentralnervöser Wirkung lagen unter den "Top 10" der nachgewiesenen Medikamente, und zwar an dritter bis siebter Stelle (nach kardiologisch wirksamen Substanzen und Nicht-Opioid-Analgetika).
Dabei führten Antipsychotika (47,4 Prozent), gefolgt von Antidepressiva (30,5 Prozent), Opioidanalgetika (28,4 Prozent), Hypnotika/Sedativa (22,1 Prozent) und Antikonvulsiva (17,9 Prozent). Die "Blockbuster" waren unter den Antipsychotika Pipamperon, Risperidon und Quetiapin, unter den Opioidanalgetika vor allem Tilidin und Fentanyl und bei den Sedativa Lorazepam, Oxazepam und Zopiclon.
Was auffiel, war die häufig gleichzeitige Einnahme mehrerer zentralnervös wirksamer Substanzen: "Damit haben wir ein hohes Nebenwirkungs- und Interaktionsrisiko", so Gleich. Wie die Expertin betonte, scheinen "die Medikamentenkombinationen in mehreren Fällen nicht den Leitlinien von Fachgesellschaften zu entsprechen". So wurden in mehreren Fällen offenbar gleich mehrere Opioidanalgetika eingesetzt, ebenso mehrere Hypnotika, darunter auch lang wirksame.
Von den Fällen, in denen Opioidanalgetika nachgewiesen werden konnten, fanden sich bei 30 Prozent gleichzeitig Antidepressiva, bei 48 Prozent Antipsychotika und bei 33 Prozent Hypnotika. Entsprechend häufige Komedikationen mit anderen psychoaktiven Substanzen ergaben sich auch für die Substanzklasse der Hypnotika/Sedativa.
Bei 25 Prozent der an der Studie beteiligten gestorbenen Altenheimbewohner wurden Substanzen aus der PRISCUS-Liste nachgewiesen. Diese enthält bekanntlich Medikamente, deren Einnahme bei älteren Menschen oder solchen mit bestimmten Vorerkrankungen als kritisch bewertet wird.
Man habe, so Gleich, eine "doppelt so hohe Rate an Verordnungen von PRISCUS-Medikamenten wie bei einer im eigenen Haushalt lebenden Bevölkerung im Alter zwischen 65 und 79 Jahren". Risikopatienten seien unter diesem Aspekt "vor allem Frauen mit Depressionen und chronischen Schmerzen".
Analysen aus Urinproben
Die vorliegenden Medikamentennachweise beruhen auf Urinproben, die mittels Flüssigkeitschromatografie und daran gekoppelter Massenspektrometrie analysiert wurden. Weitere Analysen aus Blutproben und Haaren sollen folgen, ebenso eine Auswertung der ärztlichen Medikationspläne.
Daraus erhoffen sich die Rechtsmediziner Hinweise, die zur Beantwortung wichtiger Fragen dienen können, vor allem, ob die nachgewiesenen Medikamente ärztlich verordnet waren, inwieweit sie als FEM genutzt wurden und ob sie (mit) todesursächlich waren.