Hürden für Innovationen - wie die ambulante Medizin benachteiligt ist
Fortschritt für alle, verspricht der Koalitionsvertrag. Tatsache ist: Niedergelassene Ärzte dürfen nicht, wie sie können oder wollen. Im Vergleich zu Krankenhäusern sind sie in einem systematischen Nachteil.
Veröffentlicht: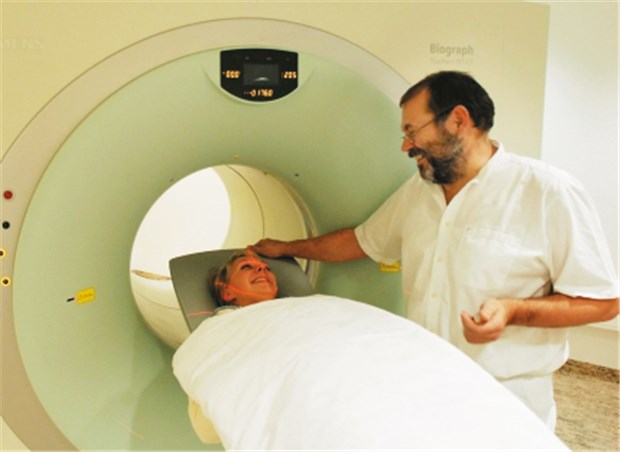
Jahrelanger Streitpunkt im Bundesausschuss: PET-CT in der vertragsärztlichen Versorgung.
© Foto: TK
Das Gesundheitswesen ist gerade in einer älter werdenden Gesellschaft die Zukunftsbranche... Es ist der Bereich mit der höchsten Innovationsrate... Wir wollen den Rahmen so setzen, dass sich Wettbewerb der Ideen im ständigen Bemühen um eine Verbesserung der Qualität der Versorgung entfalten kann."
Wohlgesetzte Worte im Koalitionsvertrag. Aber wie ist die Realität? Was sind die Herausforderungen, damit Innovation und Qualität für 72 Millionen GKV-Versicherte eine Chance haben?
Tatsache ist: Mehr noch als die Alterung der Gesellschaft ist der medizinische Fortschritt zunächst ein Kostenfaktor (vice versa natürlich auch Quelle von Beschäftigung, Wertschöpfung und Einkommen). Generell gilt es als akzeptiert, dass nicht alles, was neu ist, zugleich auch zusätzlichen Nutzen stiftet. Mitunter ist das Kosten-Nutzen-Verhältnis von Innovationen ungünstiger als beim diagnostischen oder therapeutischen Standard. Aus diesem Grund gibt es in der GKV-Medizin für den medizinischen Fortschritt Hürden - allerdings völlig unterschiedlicher Art, und zwar, je nachdem, ob ein neues Verfahren stationär oder in der ambulanten Medizin angewendet wird.
In der ambulanten Medizin dürfen nur solche Leistungen erbracht werden, die ausdrücklich erlaubt sind angewendet werden (Erlaubnisvorbehalt). Das ist wie eine Positivliste. Den Krankenhäusern ist hingegen prinzipiell alles erlaubt - nur nicht das, was ausdrücklich verboten ist.
Drei Hürden für Fortschritt in der ambulanten Medizin
Geregelt ist das im SGB V in zwei verschiedenen Paragrafen.
Vor die ambulante ärztliche Versorgung haben die Götter den Gemeinsamen Bundesausschuss gesetzt (Paragraf 135). Der muss entscheiden, ob er den diagnostischen und therapeutischen Nutzen einer neuen Methode sowie deren medizinische Notwendigkeit und Wirtschaftlichkeit anerkennt. Ferner bestimmt der Ausschuss die notwendige Qualifikation der Ärzte, apparative Anforderungen in der Praxis und Qualitätssicherungs-Instrumente.
In der Praxis existiert freilich nicht nur eine Hürde innerhalb des Bundesausschusses. Ob sich der Bundesausschuss überhaupt mit einer neuen Methode befasst, hängt ausschließlich von seinen Mitgliedern ab. Nur sie - die Kassenbank, die Ärztebank, aber auch die Patientenvertreter - sind antragsberechtigt. Es sind also nicht die Innovatoren selbst, die eine Evaluation im Bundesausschuss initiieren können, sondern eine kleine Kaste von Berufsfunktionären der Ärzte und Kassen, die zumindest in der Vergangenheit eine eher innovationskritische Attitüde einnahmen. Auch die Patientenvertreter, die seit 2004 im Bundesausschuss ein Mitberatungsrecht haben, agieren zurückhaltend.
Weder die Erfinder einer Innovation noch die unmittelbar anwendenden Ärzte haben eine Möglichkeit, direkt auf den Bundesausschuss Einfluss zu nehmen. Auch Nichtbefassung ist ein Innovationshemmnis.
Eine weitere praktische Hürde in der vertragsärztlichen Versorgung ist die konkrete Bewertung einer Leistung im Bewertungsausschuss und deren Aufnahme in den Einheitlichen Bewertungsmaßstab. Hier müssen sich KBV und Kassen einigen. Unter den Bedingungen der bis Ende letzten Jahres geltenden Budgetierung war das besonders schwierig: die Kassen durften kein frisches über die Grundlohnentwicklung hinausgehendes Geld bereitstellen, die Ärzte waren kaum bereit, neue Leistungen durch sinkende Bewertung bereits bestehender Leistungen zu finanzieren.
Das neue Konzept der morbiditätsbedingten Gesamtvergütung, die im Herbst jeweils für das Folgejahr vereinbart werden muss, ermöglicht zwar prinzipiell auch die Berücksichtigung neuer Leistungen, bislang allerdings ohne großen Erfolg für die Praxis.
Anders dagegen im Krankenhaus. Die stationäre Versorgung, und dabei vor allem die Universitätskliniken, gelten als Ort, wo Innovationen entstehen oder zumindest sehr frühzeitig eingesetzt werden. Diese Privilegierung im Vergleich zur ambulanten Medizin verteidigt die Deutsche Krankenhaus-Gesellschaft mit großer Zähigkeit.
Keine Antworten im Koalitionsvertrag
Das geltende Reglement im Paragrafen 137c sieht vor, dass der GKV-Spitzenverband oder die Krankenhausgesellschaft den Antrag stellen können, dass eine neue stationäre Untersuchungs- und Behandlungsmethode überprüft wird. Erst dann, wenn diese Überprüfung ergibt, dass die neue Methode nicht ausreichend, zweckmäßig und wirtschaftlich ist, kann sie verboten werden.
Diese völlig unterschiedlichen Prinzipien für ambulante und stationäre Medizin entsprechen nicht mehr der heutigen Versorgungsrealität. Im Wettbewerb zwischen immer leistungsfähiger werdenden niedergelassenen Ärzten und Krankenhäusern wird die ambulante Medizin diskriminiert. Patienten, die eigentlich ambulant diagnostiziert und behandelt werden könnten, werden möglicherweise unnötig, teuer und mit zusätzlichen Risiken hospitalisiert. Und in Zukunft, in der die Grenzen ambulant - stationär wohl immer durchlässiger werden, machen unterschiedliche Innovationshürden keinen Sinn mehr. Nur: Der Koalitionsvertrag sagt dazu nichts.
- Editorial
- Krankenkassen und ihre Finanzierung I In der Wirtschaftskrise wirkt der Gesundheitsfonds wie ein Schutzschirm Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Krankenkassen und ihre Finanzierung II Ein neuer Anlauf zur Gesundheitsprämie Die Schweizer sind mit ihrer Kopfpauschale kreuzunglücklich Holländische Mischung: Prämie und nur ein Versicherungsmarkt Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Die Zukunft der PKV Aufatmen bei den Privaten - aber wie wirkt die steuergestützte GKV-Prämie? GOÄ-Novelle wird zum Machtkampf von Ärzten und PKV Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Medizinischer Fortschritt Hürden für Innovationen - wie die ambulante Medizin benachteiligt ist Mezzanine Versicherungen - Teilhabe am Fortschritt Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Vertragspolitik Koalition lässt Hausärzteverband gewähren KBV-Verträge verstauben in der Schublade Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Honorarpolitik Ein Kraftakt und viel Frustration Kommt ein Fiasko für den Osten? Immer einheitlich - KV Hamburg stöhnt unter diesem Diktat Nordrhein schaut in die Röhre, weil die RLV zu knapp sind Mehr Qualität, mehr Geld: Bayern setzt auf diese Gleichung Westfalen-Lippe - wo versickert das Geld für die Region? Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Ärztliche Versorgung Wie lockt man junge Ärzte in die Hausarztpraxis auf dem Land? Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Neue Versorgungsformen MVZ - Monopol für Ärzte? Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Kooperation und Arbeitsteilung Berufspolitische Barrieren behindern die Zusammenarbeit von Ärzten und Pflegern Delegation ja - aber wenn, dann am ehesten an die eigene MFA Wie ist die Praxis - und wo stecken die Probleme? Reha soll künftig Vortritt vor Pflege haben Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Reform der Pflege Von einem neuen Pflegebegriff sollen vor allem Demenzkranke profitieren Sparstrumpf für Pflege - wie gestrickt? Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Prävention Ein Präventionsgesetz wird es mit Schwarz-Gelb wohl kaum geben Prävention - da raschelt das Papier Schulobstprogramm gescheitert Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Arzneimittelversorgung I Deregulierung, Kalkulierbarkeit, Kümmern um die Versorgung chronisch Kranker Sollen, müssen, dürfen, können - wer lichtet den Schilderwald im Arzneimarkt? Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Arzneimittelversorgung II Die Weltformel für Kosten-Nutzen-Studien könnte am Ende der Wettbewerb sein Der Erfolg der Rabattverträge wird der Politik unheimlich Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Telematik Ist die Gesundheitskarte ein Auslaufmodell, oder gibt es einen Neustart 2010? Praxisabläufe kommen auf den Prüfstand Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Abbau von Bürokratie I Weniger Bürokratie ist möglich - "man müsste uns Ärzten nur vertrauen" Der tägliche Verwaltungskram kostet Praxen Milliarden Euro Bürokratieabbau im Kleinen und Lobbyarbeit im Großen Die tägliche Mühsal mit Formularen Billiger Aktionismus nützt nichts Abbau-Vorschläge: Oft wenig praxisrelevant Kollege Computer als Helfer in der Bürokratie-Falle Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Abbau von Bürokratie II Steuergeschenke gibt's nicht gratis Ein Nachweis für jeden geliehenen Cent Mehr Freiraum bei der Mitarbeiterwahl Im Ausland studiert: Jetzt fallen die Hürden für Ärzte Aus dem Koalitionsvertrag Was nun, Herr Rösler?
- Propädeutikum für Gesundheitsminister Minister Rösler ist gerüstet - jetzt kommen die schwarz-gelben Reformen
- So seh´ ich es Weihnachtswünsche für die Prominenz